Indholdsfortegnelse
Indholdsfortegnelse
Farvel til perimenopausens udsving — men måske hej til nye udfordringer. Postmenopausen er en tid til at lytte til kroppen, tage hånd om dig selv og opdage nye måder at trives på.
Du sejlede måske uforstyrret eller sled dig gennem perimenopausen, og nu er du her: i postmenopausen.
For nogle bringer den ro og stabilitet efter årene med uforudsigelige hormonudsving. For andre bliver den startskuddet til nye udfordringer, hvor kroppen langsomt tilpasser sig et liv med lavere hormonniveauer.
Måske mærker du, at de voldsomme humørsvingninger og søvnløse nætter fra perimenopausen stilner af. Eller måske kæmper du stadig med hedeture, tørre slimhinder, smerter i led og muskler eller den trætte hjerne, der glemmer lidt for meget.
Samtidig banker de langsigtede helbredsforandringer stille på døren — som risikoen for knogleskørhed, hjerte-kar-sygdom eller ændringer i energiniveauet.
I guiden her tager vi dig i hånden og ser nærmere på, hvad der sker i kroppen efter menopausen. Vi gennemgår de mest almindelige symptomer, de biologiske forandringer og de muligheder, du har – både når det gælder behandling, livsstil og de små justeringer i hverdagen, der kan gøre en stor forskel for dit velbefindende.
Hvordan diagnosticeres postmenopause?
Når en kvinde ikke har haft menstruation i 12 sammenhængende måneder, og der ikke er andre medicinske årsager til fraværet, kan diagnosen postmenopause stilles.
Det er en klinisk diagnose, der primært baseres på blødningsmønster og alder — ikke på blodprøver (Harlow et al., 2012; NICE NG23, 2024).
Symptombaseret og klinisk vurdering For kvinder over 45 år er fravær af menstruation i 12 sammenhængende måneder det centrale kriterium for diagnosen postmenopause.
Når det kombineres med klassiske symptomer som hedeture, vaginal tørhed, søvnproblemer eller ledsmerter, kan diagnosen stilles sikkert uden yderligere udredning.
En vigtig pointe er, at symptomerne kan variere betydeligt: nogle oplever markante vasomotoriske og urogenitale symptomer, mens andre næsten er asymptomatiske.
Uanset symptomintensitet er selve fraværet af menstruation den afgørende faktor.
Hos kvinder, der har fået fjernet æggestokkene kirurgisk, indtræder menopausen øjeblikkeligt.
Her er diagnosen indlysende, men den kliniske udfordring kan være, at symptomerne ofte bliver mere pludselige og intense end ved den naturlige overgang, hvor hormonfaldene sker gradvist.
Derfor kræver kirurgisk postmenopause ofte tættere opfølgning og tidligere behandlingstiltag.
Blodprøver er sjældent nødvendige
I postmenopausen er det hormonelle billede karakteristisk: østrogen og progesteron ligger stabilt på meget lave niveauer, mens FSH og LH (luteiniserende hormon) er vedvarende forhøjede.
Det mønster ses hos alle kvinder efter menopausen, og derfor bidrager blodprøver som regel ikke med ny klinisk information.
Blodprøver anbefales derfor ikke rutinemæssigt ved diagnosticering af postmenopause (Crandall et al., 2023).
Den diagnostiske værdi er begrænset, fordi testen blot bekræfter det, som allerede er forventeligt ud fra blødningsmønster og symptomer.
Men blodprøver kan for eksempel give mening, hvis du:
- oplever blødning flere år efter menopausen. Så kan blodprøver indgå i en bredere udredning (sammen med ultralyd og evt. vævsprøver) for at udelukke patologi.
- er i hormonbehandling og ikke får det bedre: I disse tilfælde kan en måling af hormonniveauer være nyttig for at vurdere, om du reelt optager det østrogen, du får via fx plaster eller gel. Det kan give lægen et bedre grundlag for at justere behandlingen.
Hormonændringer fra perimenopause til postmenopause
Grafen illustrerer udviklingen i kvinders hormonniveauer gennem livet — fra de fertile år og ind i peri- og postmenopausen.
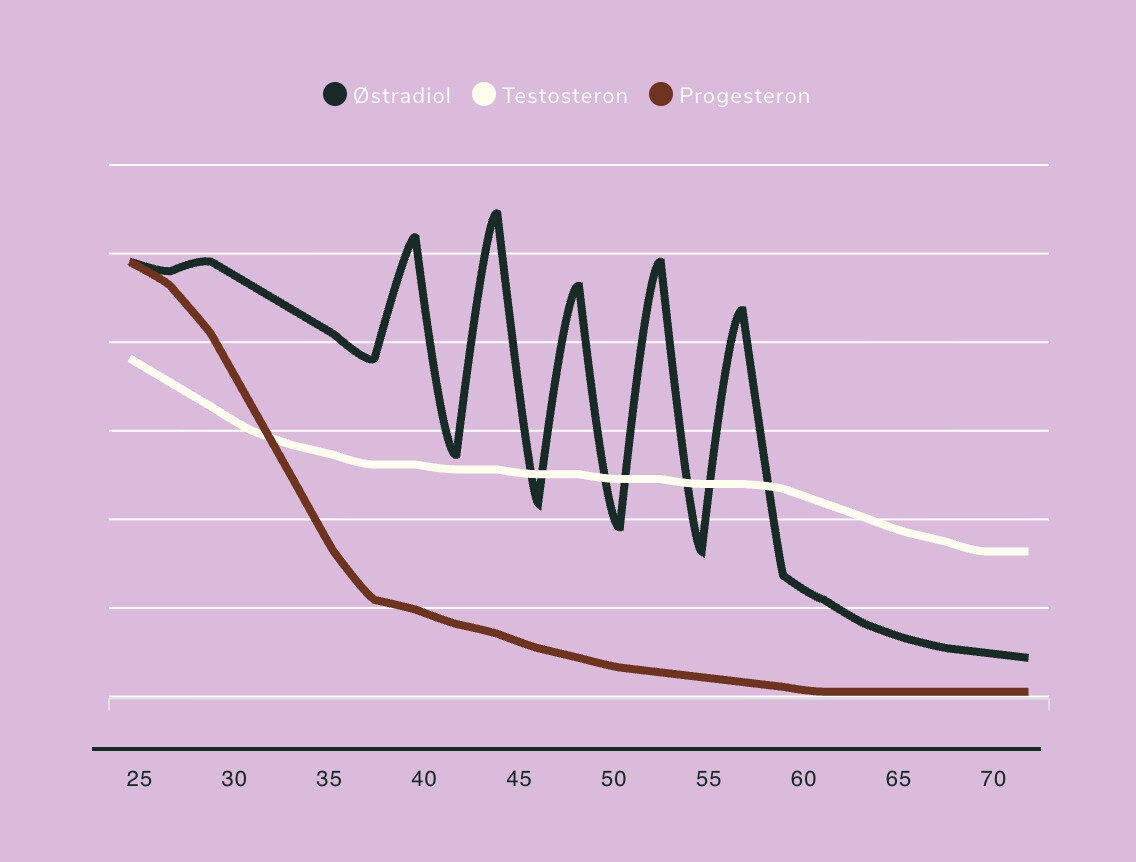
Grafen viser, hvordan kvinders hormonniveauer ændrer sig med alderen. Østradiol fluktuerer voldsomt i årene op til menopausen, før det falder til et stabilt lavt niveau. Progesteron falder tidligt og kraftigt, mens testosteron gradvist aftager mere jævnt gennem livet.
Tallene er illustrative gennemsnit og ikke præcise målinger, men de giver et overblik over de typiske mønstre.
Når menstruationen har været væk i et år, træder du ind i en ny fase — postmenopausen.
Postmenopause defineres som den periode, der begynder efter 12 sammenhængende måneder uden menstruation, hvor der ikke er andre årsager som graviditet, medicin eller kirurgiske indgreb, der kan forklare blødningsophøret (Harlow et al., 2012). Fra dette tidspunkt regnes du som postmenopausal.
Den gennemsnitlige alder for den sidste menstruation er omkring 51 år i vestlige lande. Men tidspunktet varierer betydeligt og påvirkes af genetik, rygning, kropsvægt, livsstil og tidligere operationer som fjernelse af æggestokke (Santoro, 2016; Rosendahl et al., 2017).
Man taler ofte om to faser i postmenopausen:
- Tidlig postmenopause:
Velkommen til de første 5–8 år efter menopausen. I denne periode falder østrogenniveauet dramatisk og stabiliserer sig derefter på et lavt niveau.Det betyder, at mange kvinder fortsat kan opleve vasomotoriske symptomer som hedeture og nattesved. Hormonernes pludselige ændring kan også påvirke søvn, humør og kognition.
Selvom menstruationen er ophørt, oplever mange kvinder, at symptomerne kommer i bølger og næsten kan minde om en “pseudo-cyklus”.
Det skyldes dog ikke længere egentlige hormonudsving, da både østrogen og progesteron ligger stabilt lavt (Koothirezhi & Ranganathan, 2023).
Forskere peger på, at nervesystemet og hjernen stadig reagerer i en slags efterklang af de gamle cykliske mønstre, og at kroppen først gradvist tilpasser sig livet uden de beskyttende kønshormoner.
Det kan forklare, hvorfor symptomer som humørsvingninger, søvnløshed eller hedeture stadig kan føles cykliske i de første år efter menopausen (BMJ, 2022; Chang et al., 2023; Weill Cornell, 2024).
Samtidig starter de biologiske processer, der på længere sigt kan føre til knogletab og ændringer i kredsløbet (Crandall et al., 2023)
- Sen postmenopause:
Efter de første år er hormonniveauerne stabilt lave, og symptomer som hedeture aftager ofte i intensitet, det samme med de psykiske symptomer, men andre følger af østrogenmanglen træder tydeligere frem.Det gælder især øget risiko for osteoporose, hjerte-kar-sygdom og urogenitale forandringer som tørhed og inkontinens.De langsigtede konsekvenser afhænger både af alder, livsstil og individuelle risikofaktorer (Cunningham et al., 2025).
Det er vigtigt at forstå, at postmenopausen ikke er en ensartet oplevelse. Nogle kvinder mærker kun milde symptomer, mens andre oplever betydelige gener i både de tidlige og de sene år. Derfor er det umuligt at sige, hvordan postmenopausen vil være for dig.
Den kliniske udfordring er derfor både at lindre de akutte symptomer i den tidlige fase og samtidig forebygge de langsigtede helbredskonsekvenser af vedvarende hormonmangel. Og for dig betyder det at gå ind i en ny fase der kalder på masser af selvomsorg.

Hormonerne efter menopausen
Når æggestokkene ophører med at producere de cykliske kønshormoner, ændrer kroppens hormonprofil sig markant. Efter menopausen er niveauerne af østrogen, progesteron og testosteron stabilt lave, og denne tilstand varer resten af livet. Det får vidtrækkende konsekvenser for både krop og sind.
Østrogen:
Østrogenniveauet falder til langt under det niveau, du havde i den fertile alder. Manglen påvirker mange væv, fordi østrogenreceptorer findes i hele kroppen — i knogler, hud, hjerne, slimhinder og blodkar.
- På kort sigt kan lavt østrogen give hedeture, søvnproblemer og psykiske udfordringer.
- På længere sigt er det en central årsag til knogletab (osteoporose), øget risiko for hjerte-kar-sygdomme, ændret fedtfordeling og aldring af hud og slimhinder (Lorentzon et al., 2022; Crandall et al., 2023).
Progesteron:
Progesteron dannes kun efter ægløsning, og da æggestokkene er ophørt med deres cykliske aktivitet, er hormonet praktisk taget fraværende.
- Fraværet af progesteron betyder, at det ikke længere spiller en rolle i reguleringen af cyklus eller i de beroligende og søvndyssende effekter, som nogle kvinder oplevede før menopausen (Caufriez et al., 2011).
Testosteron:
Niveauet af testosteron falder gradvist med alderen, men i modsætning til østrogen og progesteron forsvinder det ikke helt.
- Binyrerne producerer små mængder, og derfor kan testosteron stadig bidrage til muskelstyrke, energi og seksuel lyst.
- Dog ændrer balancen sig, fordi østrogen falder relativt mere – og det kan give både fysiske og følelsesmæssige konsekvenser (Davis et al., 2019).
Andre hormoner:
Overgangen til postmenopausen påvirker også andre hormonelle akser:
FSH og LH forbliver forhøjede som et udtryk for manglende negativ feedback. Desuden kan ændringer i kortisol og skjoldbruskkirtelhormoner interagere med de postmenopausale symptomer, selvom det varierer individuelt.
Samlet set er postmenopausen kendetegnet ved en hormonel “lavenergitilstand”, hvor kroppen skal fungere uden de beskyttende effekter af kønshormoner.
Det betyder, at fokus flytter sig fra fertilitet og cyklus til at håndtere de langsigtede konsekvenser af vedvarende hormonmangel — på knoglesundhed, hjerte-kar-system, kognition og livskvalitet.
Selvom menstruationen er ophørt, betyder det ikke, at symptomerne stopper. Mange kvinder oplever gener i årevis efter menopausen — nogle endda livslangt.
Symptombilledet er bredt og varierer fra kvinde til kvinde, men de fleste kan forklares ud fra den vedvarende hormonmangel.
Vasomotoriske symptomer (hedeture og nattesved)
Det er de mest velkendte symptomer og kan fortsætte 7–10 år efter menopausen for mange kvinder.
Mekanismen er en ændret temperaturregulering i hypothalamus, som bliver mere følsom for små ændringer i kropstemperatur, når østrogen mangler.
Symptomerne aftager ofte i intensitet over tid, men kan fortsat være invaliderende (Avis et al., 2015; Schaudig et al., 2024; Freedman, 2014).
Genitourinary Syndrome of Menopause (GSM)
Lavt østrogen svækker slimhinder i vagina og urinveje, hvilket fører til tørhed, irritation, smerter ved samleje, øget risiko for urinvejsinfektioner og inkontinens. GSM er kronisk og forsvinder ikke spontant, fordi slimhinderne kræver østrogenstimulation for at bevare deres elasticitet og fugt (Faubion et al., 2020; Meziou et al., 2023).
Søvn og energi
Dårlig søvn er almindelig og skyldes både hedeture, ændret melatoninproduktion og fravær af progesteron, som tidligere havde en beroligende effekt. Resultatet kan være kronisk træthed og nedsat livskvalitet (Haufe et al., 2022).
Psykiske symptomer og kognition
Mange kvinder oplever, at de mest markante psykiske symptomer — som humørsvingninger, irritabilitet og angst — aftager efter menopausen, fordi hormonniveauerne er stabilt lave, og de store udsving forsvinder.
Alligevel kan nogle fortsat opleve depression eller angst, især hvis de tidligere har haft psykiske lidelser, eller hvis søvnforstyrrelser og vasomotoriske symptomer fortsætter (Bromberger et al., 2011; Bromberger et al., 2010).
Såkaldt “hjernetåge” — problemer med koncentration, hukommelse og mental klarhed — kan også fortsætte ind i postmenopausen. Det hænger sammen med det vedvarende lave østrogenniveau og ændringer i hippocampus, som spiller en central rolle for hukommelse og læring.
Langtidsstudier peger desuden på, at kvinder i postmenopausen har en øget risiko for kognitiv svækkelse og demens i de efterfølgende år (Brinton et al., 2015).
Muskler og led
Mange oplever ledsmerter, stivhed og nedsat restitution. Det er delvist relateret til tab af østrogens antiinflammatoriske effekter og ændret kollagenomsætning. Muskelmassen reduceres gradvist, hvilket kan give lavere styrke og øget risiko for fald (Gulati et al., 2023).
Metaboliske forandringer og vægt
Efter menopausen ændres fedtfordelingen fra gynoid (hofter/lår) til android (mave). Det øger risikoen for insulinresistens, type 2-diabetes og hjerte-kar-sygdomme. Mange oplever vægtøgning, selv uden at ændre livsstil (Palta et al., 2023).
Hud, hår, øjne og tænder
Lavt østrogen fører til tyndere hud, hurtigere aldring, tørre øjne, øget risiko for tandkødsproblemer og hårtab. Disse symptomer er ofte mindre diskuteret, men kan påvirke selvværd og velbefindende (Peck et al., 2017; Labunet et al., 2025).
Forsvinder de psykiske symptomer efter perimenopausen?
En stor del — måske også dig — har i perimenopausen bakset med følelsen af lavt selvværd, måske angst, depression eller slet og ret en tilbagetrækning fra mange af de ting, du før elskede.
Mange spørger derfor, om de psykiske symptomer forsvinder i postmenopausen. Svaret er, at symptombilledet ændrer sig:
- I perimenopausen er det især de kraftige hormonelle udsving, der udløser humørsvingninger, irritabilitet, angst og søvnproblemer. Symptomerne kan komme i bølger og føles uforudsigelige.
- I postmenopausen stabiliserer hormonerne sig på et lavt niveau. Det betyder, at de mest dramatiske psykiske udsving oftest aftager. Mange oplever derfor, at de får en større indre ro.
- Men der kan fortsat være udfordringer: Depression og angst kan stadig være en udfordring, især hos kvinder med tidligere psykisk sygdom eller ved vedvarende søvnforstyrrelser og vasomotoriske symptomer.
Hertil kommer den langsigtede risiko for kognitiv svækkelse, som knyttes til det kronisk lave østrogenniveau (Bromberger et al., 2013; Brinton et al., 2015).
Eller sagt på en anden måde: De mest turbulente psykiske symptomer hører oftest til i perimenopausen (mange får faktisk deres ‘gamle nervesystem’ tilbage i postmenopausen), mens postmenopausen i højere grad handler om at håndtere de mere vedvarende følger af lavt østrogen og aldersrelaterede helbredsfaktorer, som måske ikke var så udtalt i perimenopausen.
Et klinisk eksempel:- Lene, 47 år oplever i perimenopausen voldsomme humørsvingninger fra dag til dag, hedeture og søvnproblemer. Hun beskriver det som at ”leve i et følelsesmæssigt stormvejr”.
- Anne, 55 år er flere år postmenopausal. Hun mærker stadig hedeture og har lidt tørhed i underlivet, men hun oplever langt færre humørsvingninger. Til gengæld er hendes største bekymring, at hun føler sig mere glemsom og mister overblik på arbejdet.
Eksemplet viser, at de psykiske symptomer ændrer karakter: fra turbulente udsving i perimenopausen til mere stabile, men ofte mere langsigtede udfordringer i postmenopausen.
Næsten
Rapporterede
- Hedeture
- Søvnproblemer
- Udmattelse
- Hjernetåge
Næsten
Rapporterede
- Vaginal tørhed
- Ændringer i hud og hår
- Vægtøgning
- Depression
Risici og helbredskonsekvenser i postmenopausen
Det er fakta: Når hormonproduktionen først er faldet og stabiliseret på et lavt niveau, ændres kroppens langsigtede balance.
Postmenopausen er derfor forbundet med en række helbredsmæssige risici, som kan have stor betydning for livskvaliteten og det generelle helbred.
Screeninger og forebyggelse giver derfor mening.
Internationale retningslinjer anbefaler, at kvinder i postmenopausen regelmæssigt får tjekket blodtryk, kolesteroltal og blodsukker for tidligt at opdage hjerte-kar-sygdom eller diabetes.
Knoglescanning med DXA kan være relevant ved risikofaktorer for osteoporose.
Derudover bør du følge nationale screeningsprogrammer for brystkræft, livmoderhalskræft og tarmkræft. Disse tiltag er ikke kun forebyggende, men kan også give ro og tryghed i en periode, hvor kroppen forandrer sig.
Osteoporose og frakturrisiko
Det faldende østrogen efter menopausen accelererer knogletab. Knoglemineraltætheden kan falde med op til 20% de første 5–7 år efter menopausen, hvilket markant øger risikoen for osteoporotiske frakturer — især i hofte, ryg og håndled.
Kvinder i postmenopausen har dermed en betydelig højere frakturrisiko end mænd på samme alder.
Regelmæssig vægtbærende motion, styrketræning og balanceøvelser kan styrke både knogler og muskler og mindske risikoen for fald.
Tilstrækkeligt indtag af calcium og D-vitamin er også essentielt (Cauley et al., 2003; Manson et al., 2013).
For kvinder, hvor hormonbehandling ikke er en mulighed, eller hvor knogletabet er udtalt, findes flere alternativer.
Bisfosfonater (fx alendronat, risedronat) er førstevalg og kan reducere frakturrisikoen betydeligt.
Denosumab, en monoklonal antistofbehandling, er effektiv til kvinder med høj risiko eller kontraindikation for bisfosfonater.
I særlige tilfælde anvendes anabole præparater som teriparatid, der stimulerer ny knogledannelse.
Behandlingerne kræver tæt monitorering, men giver vigtige muligheder for at bremse sygdomsudviklingen.
Screening og monitorering: En DXA-scanning (knoglescanning) anbefales især ved tidlig menopause, familiær disposition eller lav vægt, så man kan vurdere knogletætheden og følge udviklingen over tid.
Hjerte-kar-sygdom
Efter menopausen mister kvinder den kardiovaskulære beskyttelse, som østrogen delvist har givet.
Risikoen for hypertension, aterosklerose og hjertesygdomme som myokardieinfarkt stiger markant og indhenter mænds niveau.
Ændringer i lipidprofilen — med stigende LDL-kolesterol og faldende HDL — er centrale mekanismer.
Livsstil spiller en vigtig rolle, men tidlig initiering af hormonbehandling kan hos nogle kvinder mindske progressionen af aterosklerose (Khoudary et al., 2019; Hodis et al., 2016).
Kognition og demens
Lavt østrogen påvirker hjernens plasticitet og energimetabolisme.
I de første år efter menopausen rapporterer mange kvinder om hjernetåge, nedsat koncentration og hukommelsesbesvær.
Langtidsstudier har vist, at risikoen for kognitiv svækkelse og demens øges efter menopausen, særligt hos kvinder, der oplever tidlig menopause.
Der er voksende evidens for, at tidspunktet for hormonbehandling kan være afgørende for, om den beskytter eller ingen effekt har på kognitiv funktion — den såkaldte “critical window”-hypotese (Brinton et al., 2015; Maki et al., 2018).

Led- og muskelsmerter
Træthed
Hedeture
Søvnproblemer
HUKOMMELSE
Angst
Nedsat sexlyst
Depression
Bjælkerne viser resultater fra en BMC Public Health (2024) metaanalyse af kvinder i overgangsalderen. Tallene giver en illustrativ oversigt over de symptomer, som oftest opleves globalt.
Seksuel sundhed og livskvalitet
60% af alle kvinder oplever Genitourinary Syndrome of Menopause (GSM), som omfatter vaginal tørhed, kløe, svie, smerter ved samleje og øget tendens til urinvejsinfektioner.
Symptomerne bliver mere udtalte i årene efter menopausen, fordi slimhinderne bliver tyndere og mindre elastisk, og tilstanden kan påvirke både seksualitet, parforhold og livskvalitet. Så hvad kan du gøre?
Medicinsk behandling
Lokal vaginal østrogenbehandling er veldokumenteret og effektiv til at afhjælpe GSM, mens systemisk behandling kan være relevant for kvinder med samtidige generelle symptomer (Faubion et al., 2020; Meziou et al., 2023).
Fugtgivende geler og glidecremer kan være et supplement, men de adresserer ikke årsagen.
Psykosociale aspekter
Seksuel sundhed handler ikke kun om slimhinder. Mange kvinder oplever, at lysten ændrer sig, eller at sexlivet føles anderledes.
For nogle er det forbundet med sorg og bekymring, mens andre oplever frihed og en ny ro i samlivet, når risikoen for graviditet ikke længere er til stede.
At (kunne) snakke med din partner er central, og i nogle tilfælde kan sexologisk rådgivning eller parterapi være en værdifuld støtte.
Livskvalitet og identitet
Den her har vi hørt utallige gange fra kvinder ‘foran os’: For mange bliver postmenopausen et vendepunkt, hvor de revurderer, hvad seksualitet betyder for dem. Hvad kan de lide. Hvad vil de være med til. Hvad vil de have mere af.
At tage hånd om de fysiske symptomer kan derfor også være en vej til at styrke selvværd, intimitet og relationer i bredere forstand.

mere end slutningen på menstruationen
Når du har været uden menstruation i et år, træder du ind i postmenopausen. Her er hormonniveauerne permanent lave, og det kan give både lettelse og nye udfordringer.
Om hormonbehandling
Det er en udbredt misforståelse, at moderne hormonbehandlinger er baseret på syntetiske hormoner.
Nutidens hormonbehandling bruger oftest bioidentiske hormoner, som er skabt til at være molekylært identiske med de hormoner, kroppen producerede før menopausen.
Østrogen
Historisk blev østrogen udvundet fra nogle ret usædvanlige kilder. For eksempel blev det tidligere ekstraheret fra drægtige hestes urin.
Moderne teknologier har dog gjort det muligt at udvinde østrogen fra planter som yam og soja, hvilket gør det muligt at efterligne kroppens naturlige østrogen på en langt mere præcis måde.
Det er vigtigt at forstå, at 17β-østradiol er molekylært identisk med det østrogen, kroppen selv producerede i de fertile år. Når du tager denne form for hormonbehandling i postmenopausen, tilfører du altså ikke et “kunstigt” eller fremmedstof, men præcis det samme hormon, som dine æggestokke tidligere dannede naturligt.
Der findes enkelte syntetiske alternativer som tibolon, men de bruges kun i særlige tilfælde og ikke som standardbehandling.
Derfor anses 17β-østradiol i dag som den mest fysiologiske og foretrukne form for østrogenbehandling — netop fordi kroppen kan genkende og omsætte det på samme måde som sit eget hormon.
Moderne hormonbehandling betragtes i dag som mere individualiseret og ofte sikrere end tidligere antaget (Stuenkel et al., JCEM 2015; BMS Consensus Statement 2024).
Gestagen/Progesteron
Har du stadig din livmoder intakt, skal østrogen i postmenopausen næsten altid kombineres med et gestagen (fx Provera) eller mikroniseret progesteron (Utrogestan) for at beskytte livmoderslimhinden Hamoda et al., The Journal of the British Menopause Society 2021.
For nogle kvinder kan det også være relevant at supplere med testosteron, især hvis du har meget lav lyst til sex. Det kræver dog altid en individuel lægefaglig vurdering.
Administration
Der findes flere måder at få hormonbehandling på: tabletter, plastre, geler, sprays eller vaginale præparater.
Hvilken løsning der passer bedst til dig, afhænger både af sikkerhed, hvilke symptomer du har, og dine egne præferencer.
Hos kvinder i postmenopausen anvendes oftest et blødningsfrit regime (kontinuerlig kombination af østrogen og gestagen/progesteron), fordi slimhinden så forbliver stabil, og blødninger undgås.
Sekventiel behandling, hvor gestagen kun gives i perioder, kan give blødninger og anbefales derfor normalt ikke efter menopause.
Hvis du oplever blødning flere år efter menopausen, eller hvis du bløder uventet under hormonbehandling, skal det altid undersøges nærmere.
I de fleste tilfælde er årsagen harmløs, men det kan også være tegn på forandringer i livmoderslimhinden, som kræver udredning.
Bedring
De fleste kvinder mærker lindring af hedeture og nattesved allerede inden for få uger (Stuenkel et al., JCEM 2015, Faubion et al., Menopause 2022).
Genitourinary symptomer som tørhed og hyppige blærebetændelser bedres typisk efter 2–3 måneder (Faubion et al., Menopause 2020).
Humør og søvn kan også forbedres over uger til måneder (Gordon et al., JAMA Psychiatry 2018, Maki & Jaff, Climacteric 2022, Metcalf et al., Current Psychiatry Reports 2023).
Opfølgning
Din behandling bør evalueres efter cirka 3 måneder, så der kan justeres, hvis symptomerne ikke er tilstrækkeligt dækket.
Fordele ved hormonbehandling
Hormonbehandling i postmenopausen har flere veldokumenterede sundhedsmæssige fordele. Den mest centrale er, at behandlingen beskytter mod det knogletab, som uundgåeligt følger af de stabilt lave østrogenniveauer.
Derudover peger forskning på gavnlige effekter for hjerte-kar-sundhed, type 2-diabetes, kolorektal cancer samt humør og kognition — især når behandlingen startes tidligt efter menopausen (<60 år eller <10 år siden sidste menstruation).
- Østrogen spiller en afgørende rolle i knoglemetabolismen, og store kliniske studier har vist, at hormonbehandling kan hjælpe med at bevare knoglemassen og reducere risikoen for osteoporose-relaterede brud (Cauley et al., JAMA 2003, Manson et al., JAMA 2013).
Der er evidens for, at hormonbehandling, især østrogen alene eller i kombination med progesteron, kan reducere risikoen for hjerte-kar-sygdomme — særligt når den påbegyndes tidligt i postmenopausen. Dette kaldes “timing-hypotesen” (Hodis et al., New England Journal of Medicine 2016; Manson et al., JAMA 2017).
- Nogle studier har antydet, at hormonbehandling kan mindske risikoen for at udvikle type 2-diabetes, særligt når behandlingen iværksættes tidligt i postmenopausen (Faubion et al., Menopause 2022).
- For visse kræftformer ses differentierede effekter. Fx er der i WHI vist en lavere risiko for kolorektal cancer ved kombinationsbehandling med østrogen og progesteron (Chlebowski et al., New England Journal of Medicine 2004).
Der er voksende evidens for, at hormonbehandling kan påvirke humør og kognition i postmenopausen. Studier viser, at tidlig behandling kan reducere risikoen for depression og muligvis forsinke udviklingen af kognitiv svækkelse eller demens (Maki et al., Journal of Women’s Health 2018, Nerattini et al., Frontiers in Aging Neuroscience 2023).

Risici ved hormonbehandling
Selvom moderne hormonbehandling har mange fordele, er der også risici, som især har betydning i postmenopausen.
De to største bekymringer er fortsat brystkræft og blodpropper. Hvor stor risikoen er, afhænger af alder, tid siden menopause, familiehistorie, helbredstilstand og valg af præparat. Derfor bør behandlingen altid vurderes individuelt.
- Brystkræft: Langtidsopfølgning fra WHI viser en øget risiko ved kombinationsbehandling (CEE+MPA), men ingen stigning – og muligvis en lille reduktion — ved østrogen alene (CEE) hos kvinder, der har fået fjernet livmoderen (Chlebowski et al., JAMA 2020).
De største data kommer fra meta-analyser og registerstudier, som bekræfter en øget risiko ved længerevarende kombinationsbehandling, men lavere risiko ved østrogen alene og ved brug af mikroniseret progesteron frem for gestagener (Collaborative Group on Hormonal Factors in Breast Cancer, Lancet 2019; Abenhaim et al., Obstet Gynecol 2022). - Blodpropper: Risikoen for venøs tromboemboli (VTE) afhænger især af administrationsformen.
Oral østrogen øger risikoen mere end transdermal behandling.Derfor anbefales plaster eller gel til kvinder med øget tromboserisiko (Vinogradova et al., 2019; Canonico et al., 2008; Canonico et al., 2014; Sweetland et al., 2012).
- Endometriecancer: Østrogen alene øger risikoen for endometriehyperplasi og -cancer, men denne risiko elimineres ved korrekt tilskud af progesteron eller et gestagen.
Det er derfor essentielt, at kvinder med intakt livmoder altid får kombinationsbehandling.
Effekten er veldokumenteret i både PEPI-trialet (JAMA 1996) og nyere reviews (Stute et al., 2024). - Ovariecancer: Langvarig hormonbehandling er forbundet med en lille, men signifikant øget risiko.
Denne sammenhæng er påvist i både det britiske Million Women Study og i danske registerdata, men den absolutte risiko er meget lav (Beral et al., 2007; Mørch et al., 2009).
Hvor længe kan du fortsætte med hormonbehandling?
Der findes ingen fast udløbsdato — mern internationale retningslinjer fra både Endocrine Society, North American Menopause Society (NAMS) og British Menopause Society (BMS) anbefaler i stedet, at varigheden vurderes individuelt.
For nogle kvinder er 2–5 års behandling tilstrækkeligt, mens andre kan have brug for længerevarende eller livslang behandling.
Særligt ved vedvarende symptomer som hedeture eller genitourinary syndrome of menopause (GSM) kan det være nødvendigt at fortsætte behandlingen i mange år.
Den centrale anbefaling fra guidelines er, at kvinder bør følges regelmæssigt – typisk årligt – hvor læge og patient sammen vurderer symptomlindring, livskvalitet og risikoprofil.
Så længe fordelene overstiger risiciene, kan behandlingen fortsættes (Stuenkel et al., JCEM 2015; BMS Consensus Statement 2024).
Hvornår er det for sent at starte på hormonbehandling?
Risikoen afhænger af, hvor langt du er fra menopausen.
Nogle kvinder søger først behandling flere år efter menopausen. Her er det vigtigt at skelne mellem systemisk og lokal behandling.
Ifølge guidelines fra DSOG, NICE, NAMS og BMS anbefales systemisk hormonbehandling (tabletter, plaster, gel) som hovedregel kun, hvis menopausen ligger under 10 år tilbage, eller hvis kvinden er under 60 år.
Ved senere opstart øges risikoen for blodpropper, slagtilfælde og hjerte-kar-sygdom, og de forebyggende gevinster på hjerte og knogler udebliver.
Til gengæld kan lokal østrogenbehandling — som creme, tablet eller vaginalring — anvendes uanset alder, fordi hormonet primært virker lokalt i vævet uden at give systemisk påvirkning.
Derfor anbefales lokal behandling som førstevalg ved tørhed, svie og urinvejsgener, også selvom menopausen ligger langt tilbage i tiden (NICE NG23, 2024; BMS Consensus Statement 2024).
Og husk så det her: Shared decision-making betyder, at du og din læge sammen træffer beslutninger om behandling på baggrund af både den bedste tilgængelige viden og dine egne ønsker og prioriteringer.
I praksis handler det om, at du som patient ikke kun får at vide, hvad du bør gøre, men præsenteres for mulighederne med deres fordele og ulemper.
Din læge kan forklare forskellen mellem hormonbehandling, ikke-hormonelle alternativer og livsstilsændringer, men det er dig, der vælger, hvilken løsning der bedst matcher din livssituation og dine værdier.
Shared decision-making bygger på internationale anbefalinger fra fx NICE, North American Menopause Society (NAMS) og British Menopause Society (BMS) som fremhæver, at den bedste behandling er den, du selv føler dig tryg ved — og at tryghed og forståelse øger både effekten og tilfredsheden med behandlingen.
Ikke-hormonelle medicinske alternativer
Ikke alle kan bruge hormonbehandling — og nogle vælger den helt fra. Det betyder dog ikke, at du skal leve med generne uden hjælp.
Der findes medicinske alternativer, som kan afhjælpe særligt vasomotoriske symptomer som hedeture og nattesved.
- SSRI og SNRI: Visse antidepressiva (fx venlafaxin eller escitalopram) kan dæmpe både hyppigheden og intensiteten af hedeture. De virker ved at påvirke signalstoffer i hjernen, som også regulerer temperatur og søvn.
- Gabapentin: Oprindeligt udviklet til epilepsi og nervesmerter, men har vist sig effektivt til især natlige hedeture. For nogle kan det give en bedre nattesøvn.
- Clonidin eller lignende: Et blodtrykssænkende præparat, som i visse tilfælde bruges mod hedeture. Effekten er dog ofte begrænset, og bivirkningerne kan være mere generende end selve symptomerne.
Ovenstående muligheder indgår i internationale retningslinjer som alternativer, når hormonbehandling ikke er mulig, fx efter brystkræft. NAMS’ guidelines (2023) fremhæver især SSRI/SNRI som førstevalg i disse situationer.
Behandling af vaginal tørhed og urinvejssymptomer
Genitourinary Syndrome of Menopause (GSM) er en af de mest vedvarende og generende konsekvenser af postmenopausen.
Symptomerne omfatter tørhed, svie, smerter ved samleje, hyppige urinvejsinfektioner og inkontinens, og generne skyldes det lave østrogenniveau, som påvirker slimhinder og væv i underlivet.
Lokal østrogenbehandling
Lokal østrogenbehandling er førstevalg og gives som creme, tablet eller vaginal ring, der frigiver små mængder østrogen direkte til slimhinderne. Fordelen er, at hormonet virker dér, hvor problemet er, uden at påvirke resten af kroppen i nævneværdig grad.
Langtidsdata viser, at lavdosis vaginalt østrogen er effektivt og sikkert, også ved længere tids brug, uden øget risiko for endometriecancer eller brystkræft (Faubion et al., 2020).
De fleste kvinder oplever tydelig lindring inden for få uger. Symptomer som tørhed, irritation og svie mindskes, og seksuel funktion samt livskvalitet forbedres markant.
Alternativer
Fugtighedscremer og glidecremer kan hjælpe i dagligdagen og ved samleje. De kan bruges alene eller kombineres med lokal hormonbehandling for en endnu bedre effekt.
Andre ikke-hormonelle behandlinger som ospemifen (en SERM), laser og radiofrekvens er blevet undersøgt, men evidensen er endnu utilstrækkelig til, at de anbefales rutinemæssigt.
Kost og motion
I postmenopausen er livsstil en af de vigtigste faktorer for både symptomlindring og forebyggelse af langtidskomplikationer som osteoporose, hjerte-kar-sygdom og vægtøgning.
Regelmæssig træning og en næringsrig kost kan ikke erstatte hormonbehandling, men de kan styrke din krop, forbedre dit velvære og reducere risikoen for sygdom.
- Styrketræning: Systematiske reviews viser, at styrketræning kan øge knogletætheden, forbedre muskelstyrken og reducere risikoen for fald og brud – en særlig vigtig faktor, når østrogenmanglen øger risikoen for osteoporose (Capel-Alcaraz et al., 2023).
- Aerob motion: Regelmæssig konditionstræning (fx gang, cykling eller svømning) understøtter hjerte-kar-sundheden, som kan være udfordret efter menopausen. Samtidig kan det hjælpe med vægtkontrol og give bedre søvnkvalitet (Money et al., 2024).
- Kostens betydning: En kost rig på calcium, D-vitamin og magnesium spiller en nøglerolle i forebyggelsen af knogleskørhed. D-vitamin er nødvendigt for at kunne optage calcium, og tilskud kan mindske risikoen for frakturer, især hos kvinder med lavt udgangspunkt (Bolland et al., 2018; Rondanelli, et al., 2021).
- Planteøstrogener: Soja-isoflavoner og andre planteøstrogener kan hos nogle kvinder reducere hedeture og forbedre livskvaliteten. Nyere forskning tyder også på, at de kan have en positiv effekt på knoglemetabolismen (Luan et al., 2024; Zhuge et al., 2024).
Kosttilskud
Selvom kost og motion danner fundamentet for sundhed i postmenopausen, vælger mange kvinder at supplere med kosttilskud for at styrke knogler, reducere symptomer og støtte den generelle trivsel.
Evidensen er blandet, men der er områder, hvor tilskud kan have dokumenteret effekt.
- Planteøstrogener: Isoflavoner fra soja, hørfrø og rødkløver kan efterligne østrogenets virkning i kroppen i mild grad. De kan reducere hedeture hos nogle kvinder, men effekten varierer, og de erstatter ikke hormonbehandling.
- D-vitamin: Nødvendigt for at bevare knoglestyrken. Mange postmenopausale kvinder har utilstrækkelige niveauer, især i vinterhalvåret. Tilskud kan mindske risikoen for frakturer, især når det kombineres med calcium (Bolland et al., 2018).
- Calcium og magnesium: Begge er essentielle for knoglesundheden. Calcium alene er ikke tilstrækkeligt uden D-vitamin, og magnesium bidrager til at understøtte knoglemetabolismen (Rondanelli, et al., 2021).
- Omega-3 fedtsyrer: Kan muligvis hjælpe med at reducere vasomotoriske symptomer, forbedre søvnkvaliteten og mindske depressive symptomer hos postmenopausale kvinder (Iqbal et al., 2023).
Bemærk: Kosttilskud kan være nyttige for nogle kvinder, men bør aldrig ses som en erstatning for hormonbehandling, når denne er indiceret. Desuden kan enkelte naturlægemidler interagere med anden medicin, så det er altid en god idé at drøfte brugen med en læge.
Søvn og stresshåndtering
Mange kvinder i postmenopausen oplever fortsatte søvnproblemer, selv når de værste hedeture er aftaget.
Hormonmanglen kan påvirke den naturlige døgnrytme, og samtidig kan stress, livsstil og andre helbredsforandringer bidrage til urolig nattesøvn. At tage hånd om søvn og stress er derfor en vigtig del af behandlingen.
- Søvnhygiejne: Skab faste rutiner med regelmæssige sengetider, undgå koffein og alkohol om aftenen, og indret soveværelset køligt og roligt. Det kan hjælpe kroppen med at finde en stabil søvnrytme.
- Håndtering af natlige symptomer: Nattesved og uro kan stadig forekomme i postmenopausen. Lette bomuldslagner, lag-på-lag beklædning og evt. en blæser kan reducere generne.
- Stressreduktion: Yoga, meditation og mindfulness har vist sig at kunne forbedre søvnkvaliteten, reducere stresshormoner og mindske angst og irritabilitet.
- Powernaps og hvile: Korte hvil i løbet af dagen kan være en hjælp, men undgå lange lure, da de kan forstyrre nattesøvnen.
- Livsstilsfaktorer: Begræns rygning og alkohol. Begge dele kan forværre både hedeture og søvnproblemer.
En god søvn og lavere stressniveau kan ikke alene forbedre livskvaliteten, men også reducere risikoen for hjerte-kar-sygdomme og kognitive problemer i postmenopausen.

disclaimer
Artiklen er udelukkende udarbejdet til generel informationsbrug og udgør ikke lægelig rådgivning. Den kan ikke erstatte professionel medicinsk vurdering, diagnose eller behandling.
Menokind fraskriver sig ethvert ansvar for beslutninger truffet eller konsekvenser, direkte eller indirekte, af handlinger baseret på information i denne artikel.
Kildeliste
1. Harlow SD, et al. Executive summary of the Stages of Reproductive Aging Workshop (STRAW). Fertil Steril. 2012. Link
2. Santoro N. Perimenopause: From Research to Practice. J Womens Health. 2016. Link
3. Rosendahl M, et al. Reproductive aging and ovarian function. Hum Reprod. 2017. Link
4. Crandall CJ, et al. Menopausal Hormone Therapy and Health Outcomes. JAMA. 2023. Link
5. Cunningham GR, et al. Menopause and aging: long-term consequences. Nat Rev Endocrinol. 2025. Link
6. Lorentzon M, et al. Osteoporosis and fractures in postmenopause. Nat Rev Endocrinol. 2022. Link
7. Caufriez A, et al. Progesterone and sleep. J Clin Endocrinol Metab. 2011. Link
8. Davis SR, et al. Testosterone in women: clinical implications. Lancet Diabetes Endocrinol. 2019. Link
9. Bromberger JT, et al. Depression in women at midlife and the menopause transition. Arch Gen Psychiatry. 2011. Link
10. Brinton RD, et al. Estrogen regulation of the aging brain. Nat Rev Endocrinol. 2015. Link
11.. Maki PM, et al. Menopause and cognitive health. J Womens Health. 2018. Link
12. Gulati M, et al. Menopause and musculoskeletal health. Lancet Rheumatol. 2023. Link
13. Palta P, et al. Menopause and metabolic health. Obes Rev. 2023. Link
14. Peck T, et al. Menopause and dermatologic health. Menopause. 2017. Link
15. Labunet A, et al. Oral health in postmenopausal women. Medicina. 2025. Link
16. Bromberger JT, et al. Risk factors for depressive symptoms during postmenopause. Am J Psychiatry. 2010. Link
17. Bromberger JT, et al. History of depression and menopause transition. Menopause. 2013. Link
18. Khoudary SR, et al. Menopause and cardiovascular disease. Arterioscler Thromb Vasc Biol. 2019. Link
19. Hodis HN, et al. Timing of hormone therapy initiation. N Engl J Med. 2016. Link
20. Manson JE, et al. Menopausal hormone therapy and long-term health outcomes. JAMA. 2017. Link
21. Faubion SS, et al. Management of genitourinary syndrome of menopause (GSM). Menopause. 2020. Link
22. Meziou S, et al. GSM and quality of life. Menopause. 2023. Link
23. Stuenkel CA, et al. Treatment of symptoms of the menopause: an Endocrine Society guideline. JCEM. 2015. Link
24. Hamoda H, et al. Progestogens and endometrial protection. Post Reprod Health. 2021. Link
25. BMS Consensus Statement. Bioidentical HRT. British Menopause Society. 2024. Link
26. Faubion SS, et al. Hormone therapy and diabetes risk. Menopause. 2022. Link
27. Chlebowski RT, et al. Estrogen plus progestin and colorectal cancer. N Engl J Med. 2004. Link
28. Nerattini F, et al. Menopause, estrogen and dementia risk. Front Aging Neurosci. 2023. Link
29. Chlebowski RT, et al. Breast cancer after hormone therapy. JAMA. 2020. Link
30. Collaborative Group on Hormonal Factors in Breast Cancer. Lancet. 2019. Link
31. Abenhaim H, et al. HRT and breast cancer risk. Obstet Gynecol. 2022. Link
32. Vinogradova Y, et al. Hormone replacement therapy and VTE risk. BMJ. 2019. Link
33. Canonico M, et al. Oral vs transdermal estrogen and thrombotic risk. BMJ. 2008. Link
34. Canonico M, et al. Hormone therapy and cardiovascular events. BMJ. 2014. Link
35. Sweetland S, et al. Million Women Study: HRT and VTE. Lancet. 2012. Link
36. Stute P, et al. Endometrial safety of HRT. Best Pract Res Clin Endocrinol Metab. 2024. Link
37. Beral V, et al. HRT and ovarian cancer risk. Lancet. 2007. Link
38. Mørch LS, et al. HRT and ovarian cancer incidence. JAMA. 2009. Link
39. Capel-Alcaraz AM, et al. Resistance training and menopause symptoms. J Clin Med. 2023. Link
40. Money KM, et al. Exercise and bone health in postmenopausal women. BMC Womens Health. 2024. Link
41. Bolland MJ, et al. Calcium and vitamin D supplementation. Lancet Diabetes Endocrinol. 2018. Link
42. Rondanelli, et al. Magnesium and bone health. Osteoporos Int. 2021. Link
43. Luan, et al. Isoflavones and menopausal symptoms. PeerJ. 2024. Link
44. Zhuge, et al. Isoflavones and bone metabolism. Bone. 2024. Link
45. Iqbal et al., et al. Omega-3 fatty acids in postmenopause. Nutrients. 2023. Link
46. Gordon JL, et al. Hormone therapy for mood and sleep in menopause. JAMA Psychiatry. 2018. Link
47. Maki PM, Jaff NG. Hormone therapy, mood, and cognition. Climacteric. 2022. Link
48. Metcalf M, et al. Hormones and cognition in menopause. Curr Psychiatry Rep. 2023. Link